Deuxième article de la série estivale “politique de santé”
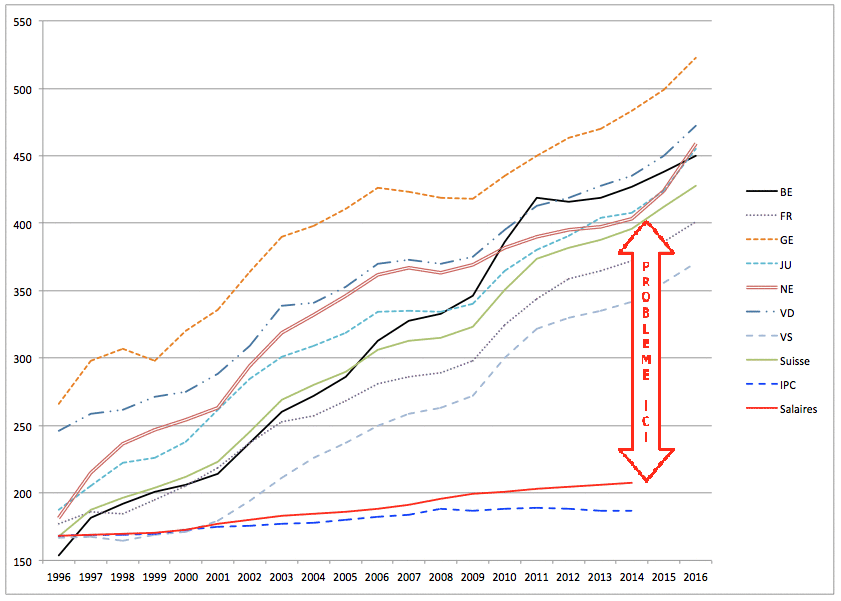
La dernière augmentation des primes d’assurance maladie en 2016, doublée d’une annonce de hausses potentielles encore plus lourdes en 2017, nous oblige à certaines réflexions. En effet, depuis l’introduction de la LAMAL en 1992, les primes ont été multipliées par un facteur de l’ordre de 4 à 5 alors que le renchérissement selon l’OFS (Office Fédéral de la Statistique) durant la même période n’indique qu’une hausse de 1.17. Ce dernier facteur, presque insignifiant par rapport celui de la LAMAL seule, intègre paradoxalement également celui-ci pour une part. On en conclut facilement que la hausse LAMAL est réellement en train de capter une part toujours plus importante du revenu des ménages.
Au niveau global, les coûts totaux ont récemment dépassé les 70 milliards par année dont schématiquement 50% sont couverts par les primes et le solde par l’État au travers de l’impôt, et par les patients eux-mêmes avec leurs payements de franchise et de quote-part.
Il semble que pour la première fois nous sommes entrés dans une zone douloureuse car des sondages ont montré que jusqu’à 30% des citoyens exprimaient à présent le désir que la LAMAL cesse d’être obligatoire, alors que jusqu’à récemment encore cette fraction de la population restait parfaitement négligeable.
 Source : OFSP + OFS + Bon à Savoir
Source : OFSP + OFS + Bon à Savoir
Cette nouveauté ne puise sans doute pas seulement son explication dans le montant des primes, mais également dans le fait qu’un nouveau discours s’est fait jour. En effet, depuis l’introduction de la LAMAL, ses promoteurs ont toujours affirmé haut et fort que celle-ci allait permettre de juguler “bientôt” la hausse des coûts de la santé. Or, de promesses non tenues en dépassements massifs répétitifs, il a bien fallu l’admettre : l’évolution des coûts ne va pas vers une stabilisation, mais au contraire vers une aggravation des hausses annuelles. Entre le moment où nous avons commencé la rédaction de ce texte et celui de sa parution, soit quelques petites semaines, de nombreux événements publiques sont survenus et montrent que l’enjeu principal se situe maintenant à ce niveau du coût supportable par les ménages. On citera l’annonce de la prochaine hausse des primes prévisible pour 2018 par SantéSuisse de vendredi dernier, ou encore celle de la prochaine initiative du PDC pour tenter de juguler quelque peu la dite hausse.
Le monde politique se borne le plus souvent à expliquer cet état de fait par le vieillissement inexorable de la population ainsi que par les excessives prétentions salariales des prestataires de soins. Ainsi, les principales mesures politiques ont-elles tout simplement cherché à baisser le revenu des médecins : depuis son introduction, en 2002, la valeur du point Tarmed n’a pas augmenté, au contraire, elle a baissé dans plusieurs cantons alors que dans le même temps l’IPC croissait, lui, de 4,7%. Cela ne suffisant bien entendu pas, l’attaque suivante a ciblé le laboratoire de ce même praticien dont le prix du point a été laminé, puis ce fut la marge bénéficiaire des pharmaciens, la valeur à la baisse du point des physiothérapeutes, sans oublier l’introduction des forfaits hospitaliers par cas qui n’ont abouti qu’à une augmentation considérable de la part des soins effectuée en ambulatoire, soins qui sont payés eux, faut-il le rappeler, uniquement par les assurances maladie et les patients eux-mêmes… Ces mesures de « rationalisation » n’ont eu jusqu’à présent aucune efficacité sur la spirale inflationniste des coûts helvétiques de la santé. Il convient donc de chercher d’autres causes, dans des domaines beaucoup plus incorrects politiquement parlant : tant sociologiques que philosophiques.
Dans cette réflexion, nous voulons parcourir dès lors des thèmes aussi sensibles que la peur de la mort, les raisons profondes des scandales médicaux à répétition, les conflits d’intérêts existant entre l’industrie et ceux sensés la contrôler, les motivations à court terme des carriéristes politiques les conduisant à privilégier des mesures cosmétiques, et enfin le rôle trouble des caisses maladie.
A l’heure actuelle, notre pays mobilise plus de 11% de son PIB annuel pour la santé. Au vu de son caractère obligatoire, on peut comparer ce coût à un supplément de fiscalité, or on sait par l’expérience qu’à partir d’un certain seuil de prélèvement, les rouages de l’économie se grippent. Nous ne pourrons dès lors pas faire l’impasse d’une remise en cause de certains aspects qui nous semblent pourtant aujourd’hui non négociables. Ce sujet appartenant simultanément aux plus clivants du paysage politique ainsi qu’à la sphère intime de chacun, le débat est régulièrement pollué par des positions dogmatiques, sans même parler de l’influence toujours grandissante des acteurs économiques de la santé.
Par ailleurs, la question ne se limite pas aux seuls aspects économiques. En effet, on l’oublie trop souvent mais quand on parle du rapport coût – bénéfice d’une thérapie, on ne pense pas prioritairement argent dépensé et/ou investi, mais bien effets secondaires et qualité de vie versus amélioration recherchée de l’état du patient.
Les réactions épidermiques à certaines études récentes (comme par ex. l’évaluation critique du rapport coût-bénéfice du dosage PSA systématique – cancer de la prostate – ou en parallèle chez la femme celui d’une politique de mammographie intensive dès un certain âge – cancer du sein -) prouvent que certains thèmes relèvent du tabou absolu, alors qu’une analyse non partisane des éléments démontrés par ces études permettrait de corriger le tir maintenant plutôt que devoir « jeter le bébé avec l’eau du bain » plus tard.
Aujourd’hui, nous aimerions établir que seule une analyse en profondeur des responsabilités propres à chacun des divers acteurs impliqués peut permettre une avancée réelle à même d’éviter une arrivée dans une impasse économique, médicale, politique, ainsi que philosophique.
Blaise Courvoisier et Laurent-David Jospin
Table des matières de la série : ici
Prochain article : Il a bon dos le vieillissement de la population!


Concernant la baisse du point TARMED, est-ce que cela n’a pas amplifié l’inaccessibilité pour une partie croissante de la population de la médecine “de base” en Suisse, et un sentiment d’injustice de ceux qui financent la LAMAL – mais de l’autre côté évitent d’aller chez le médecin devant payer plein pot, ou sortent du système en allant à l’étranger? En particulier la classe moyenne, les familles, les actifs.
J’ai personnellement remarqué que pour les mêmes maladies “simples”, la facture a pris l’ascenseur. Tout est facturé, et le médecin “pousse” des prestations payantes. Il pousse les petites actions rentables.
Mon impression est qu’un médecin a un business à faire tourner. Il ne peut plus faire ses marges sur les grosses prestations – bien plus contrôlées par les caisses, plus remises en question par le canton, avec une pression sur les prix, avec une concurrence accrue par l’installation de nouveaux médecins (plus de gens se partagent le même gâteau). Donc il va faire ses marges sur les prestations financées directement par le consommateur qui n’a pas encore atteint sa franchise.
C’est très grave car cela génère un sentiment de haine. Haine envers les médecins, haine envers ceux qui peuvent accéder au système de santé “gratuitement” en ayant atteint leurs franchises. Cela génère aussi une médecine a deux vitesses: Ceux qui ont atteint leur franchises et qui peuvent profiter sans compter d’un système de santé “de luxe”. Et ceux qui ne vont chez le médecin qu’en cas de nécessité absolue mais financent le luxe d’une autre partie de la population. Pire ceux qui vont chez le médecin en France et en Allemagne, tout en finançant le luxe Suisse a une autre partie de la population.
Si on rajoute le fait que Berset va déplacer 440.- de plus par personne sur le dos de ceux qui payent tout de leur poche en plus de l’augmentation de 300.- en 2018. Certaines familles vont se retrouver avec une augmentation de plus de 2000-3000.- en 2018, j’ai l’impression que le système va exploser.
Les gens vont avoir raz le bol, ce qui va créer un système ou une partie de la population n’aura plus du tout accès au système de santé (malades chroniques, cancers). Une autre possibilité est que les prestataires de soins deviennent des “fonctionnaires” – ou ne soient plus remboursés par l’assurance maladie.